Nicht arterielle anteriore ischämische Optikusneuropathie
Zweck: Es werden einfache, aber erprobte klinische Untersuchungsmethoden bei einer Patientin mit Optikusneuropathie beschrieben, die in einer optometrischen Praxis ergänzend zu den Standardverfahren durchgeführt werden können.
Material und Methoden: Es erfolgte eine Ophthalmoskopie mit einer Volk 90D-Lupe sowie eine Spaltlampenuntersuchung. Zwecks Differentialdiagnose wurden folgende Funktionstests durchgeführt: Visusbestimmung, Pupillenreaktionstest, Gesichtsfeldmessung, Farbensehen, Farbsinnprüfung, Rotsättigung, Pulfrich-Phänomen und die Dauer der Oszillationsperiode der Pupille (PCT-Wert).
Ergebnisse: Sehschärfe und zentrales Farbensehen waren normal; die anderen Tests zeigten eine Anomalie des rechten Auges beziehungsweise der Sehbahn. Die Ophthalmoskopie ergab ein Ödem in einer Hälfte des Sehnervenkopfs. Nach sofortiger Überweisung in die Augenklinik wegen des Verdachts auf eine Optikusneuropathie unbekannter Ursache wurde dort eine nicht arterielle anteriore ischämische Optikusneuropathie (NAAION) diagnostiziert.
Fazit: Bei Patienten mit plötzlich auftretenden einseitigen Sehstörungen ohne sichtbare Läsionen in der visuellen Achse werden häufig verschiedene Arten von Optikusneuropathien festgestellt. Diese können mit systemischen Erkrankungen wie multipler Sklerose einhergehen oder mit lebensgefährlichen Krankheiten wie Riesenzellenarter
Purpose: The case report describes the clinical approach to a patient with optic neuropathy in an optometric practice by simple yet valid methods which can be used auxiliary to standard procedures.
Material and Methods: Funduscopy was performed via Volk 90D lens and slitlamp. Functional tests, such as visual acuity, pupil reactions, visual field assessment, colour vision, red saturation test, Pulfrich phenomenon and pupil cycle time test, were employed for their differential diagnosis value.
Results: The visual acuity and central colour vision were normal; the other tests revealed abnormal state of the patient‘s right eye or visual pathway. Ophthalmoscopy revealed a disc oedema in one half of the optic nerve head. After urgent referral with tentative diagnosis of optic neuropathy of unknown aetiology, a diagnosis of non-arteritic anterior ischemic optic neuropathy (NA-AION) was made at the eye hospital.
Conclusion: In patients with sudden onset of monocular visual disturbances where no obvious lesions in visual axis are found various types of optic neuropathies are a frequent finding. Some of these conditions include systemic diseases, such as multiple sclerosis, and some can be associated to life threatening diseases, such as giant cell arteritis.
Einführung
Eine 48-jährige Patientin, die seit einigen Tagen im rechten Auge an Unscharfsehen im unteren nasalen Quadranten litt, wurde vorstellig. Zu diesem Zeitpunkt lagen keine Befunde über Augenerkrankungen oder sonstige Erkrankungen vor und ihre systemische Gesundheit galt als gut. Außer Sehstörungen hatte die Patientin keine Beschwerden wie Kopfschmerzen oder Schwindelgefühl; sie hatte in letzter Zeit auch kein Kopftrauma erlitten. Es lag eine geringgradige beidseitige Myopie vor (ca. -0,5 dpt in beiden Augen); ihre Sehschärfe war gut, seit sie sich erinnern konnte.
Plötzlich auftretende visuelle Symptome in einem Auge ohne Schmerzen, Trauma oder sichtbare Entzündung des Auges lassen auf eine retinale,1,2 vaskuläre3 oder neurologische4 Ursache schließen. Gewissenhafte Optometristen in der Primärversorgung sollten in der Lage sein, mithilfe von geeigneten Untersuchungstechniken die Art der Erkrankung zu bestimmen, das Dringlichkeitsstadium zu beurteilen und Patienten den Erfordernissen entsprechend zu überweisen. In vielen optometrischen Praxen ist die diagnostische Infrastruktur jedoch begrenzt, weshalb Optometristen auf einfache Untersuchungstechniken angewiesen sind. In dieser Fallbeschreibung werden einige einfache, aber erprobte Methoden beschrieben, die zusätzlich zu den Standardverfahren angewandt werden können.
Material und Methoden
Die Sehfunktionen wurden mithilfe von optometrischen Standardmethoden überprüft: Sehschärfenbestimmung mit LCD-Projektionssystem; Phoropter; Spaltlampenuntersuchung mit einer Volk 90D-Linse; pseudoisochromatische Sehtafeln (Ishihara) zur Farbsehprüfung. Die Farbentsättigung wurde mithilfe eines speziellen Tests untersucht, der von Smart Optometry5 zur Überprüfung der Rotentsättigung in den Quadranten entwickelt wurde. Pulfrich-Effekt6 und die Dauer der Oszillationsperiode der Pupille (PCT-Wert)7 wurden ebenfalls überprüft. Schließlich erfolgte noch eine Infrarot-Pupillographie mit der digitalen Spaltlampe (Topcon SL-D701 mit DC-4 Kamera und BG-5 Infrarot-Aufsatz zur Beobachtung der Meibomdrüsen).
Ergebnisse
A. Ergebnisse der klinischen Augenuntersuchung
Optometrischer Status zum Zeitpunkt der Erstuntersuchung:
- Bestkorrigierte Sehschärfe (BCVA): OU 1,2 (geringradige Myopie)
- Farbsehen (Ishihara-Tafeln): OD 12/12; OS 12/12
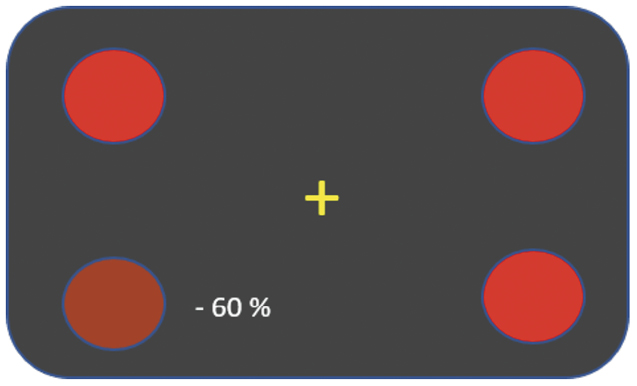
- Rotsättigung in den Quadranten (Smart Optometry App, Bild 1): OD 60 % Farbentsättigung im nasalen unteren Quadranten; OS Farbsättigung in allen Quadranten gleich
- Swinging-Flashlight-Test: OD moderater relativer afferenter Pupillendefekt (RAPD)
- Infrarot-Pupillographie: OD afferenter Pupillendefekt
- Pulfrich-Effekt: positiv, OD Leitungsdefekt in der Sehbahn
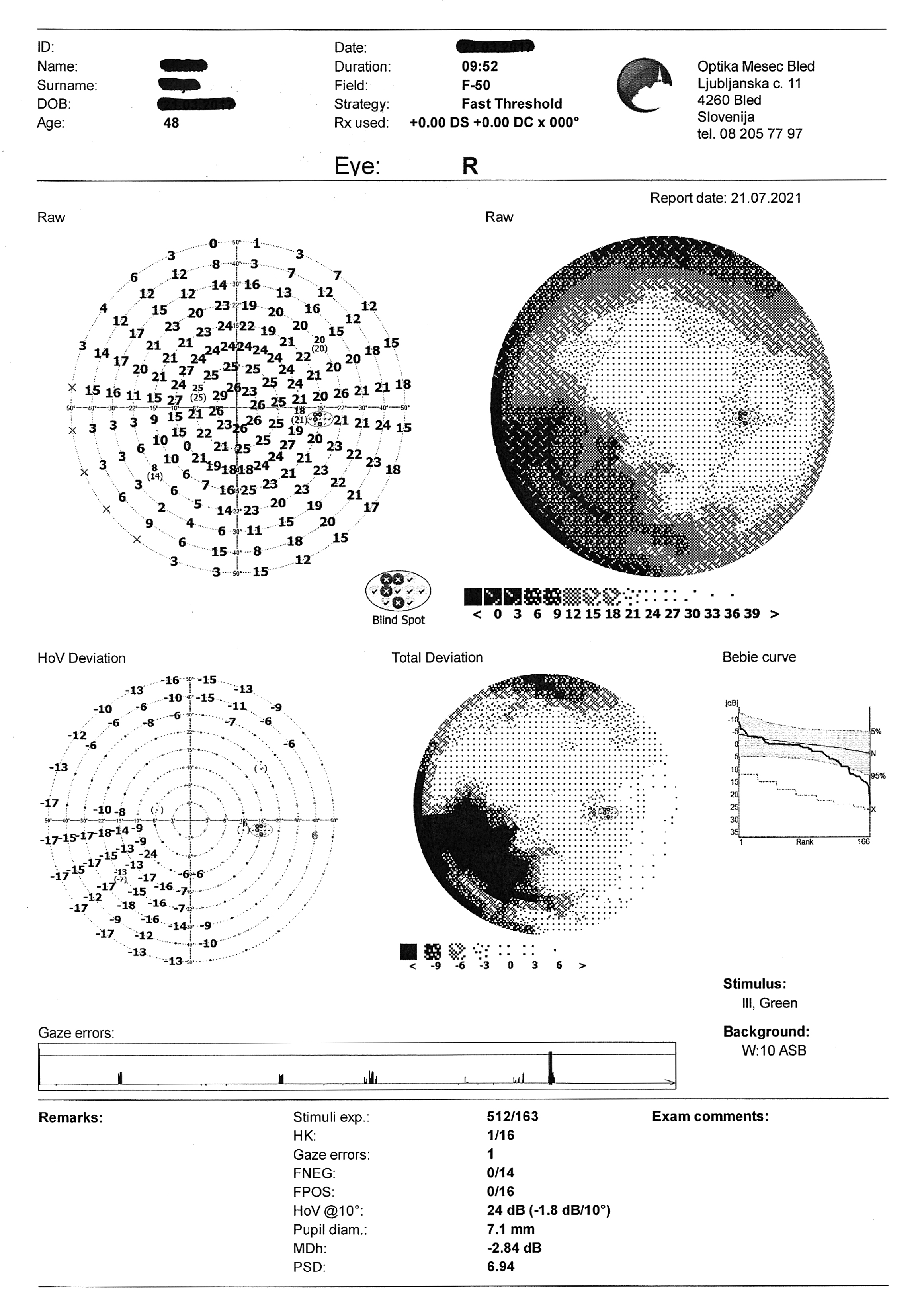
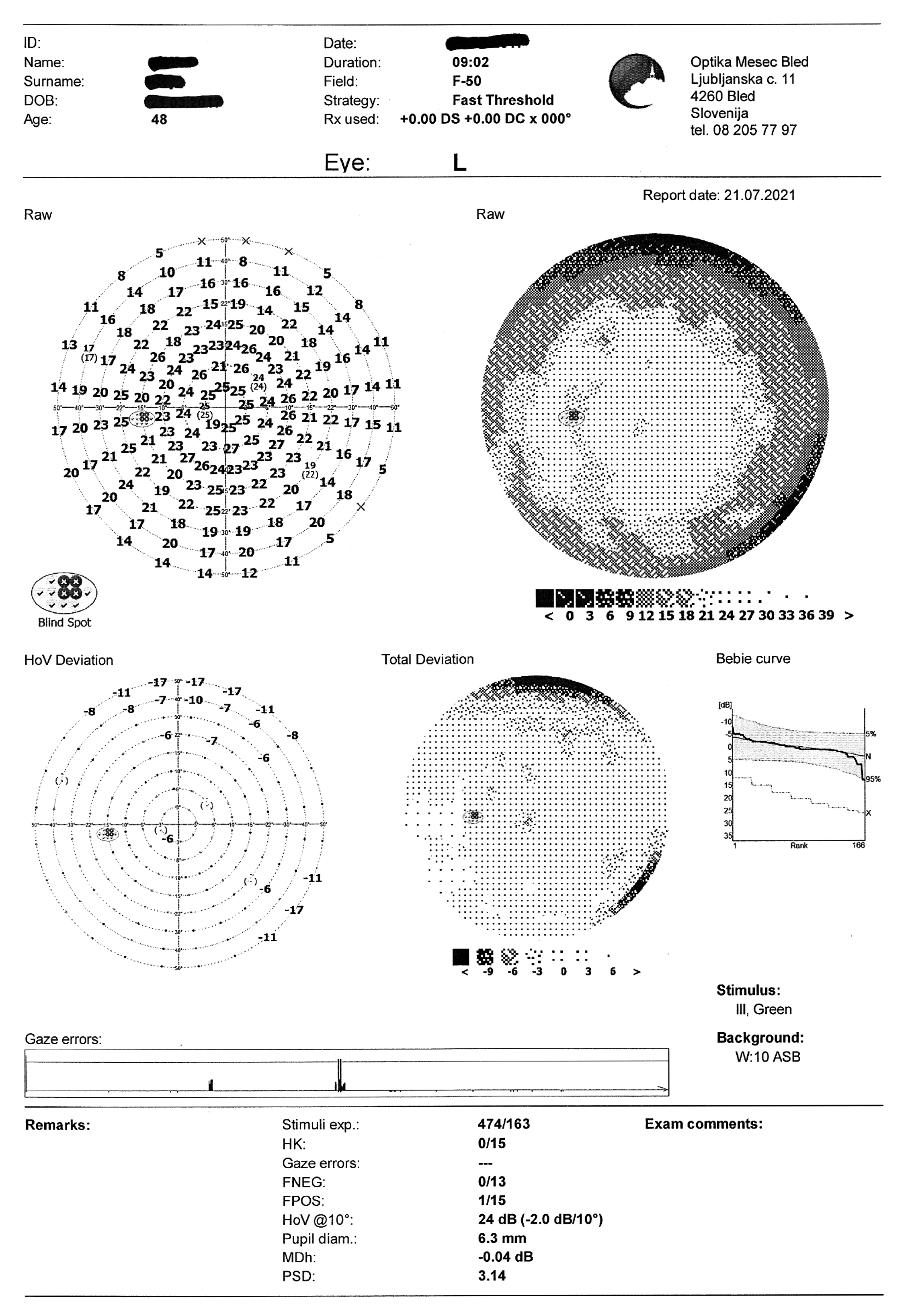
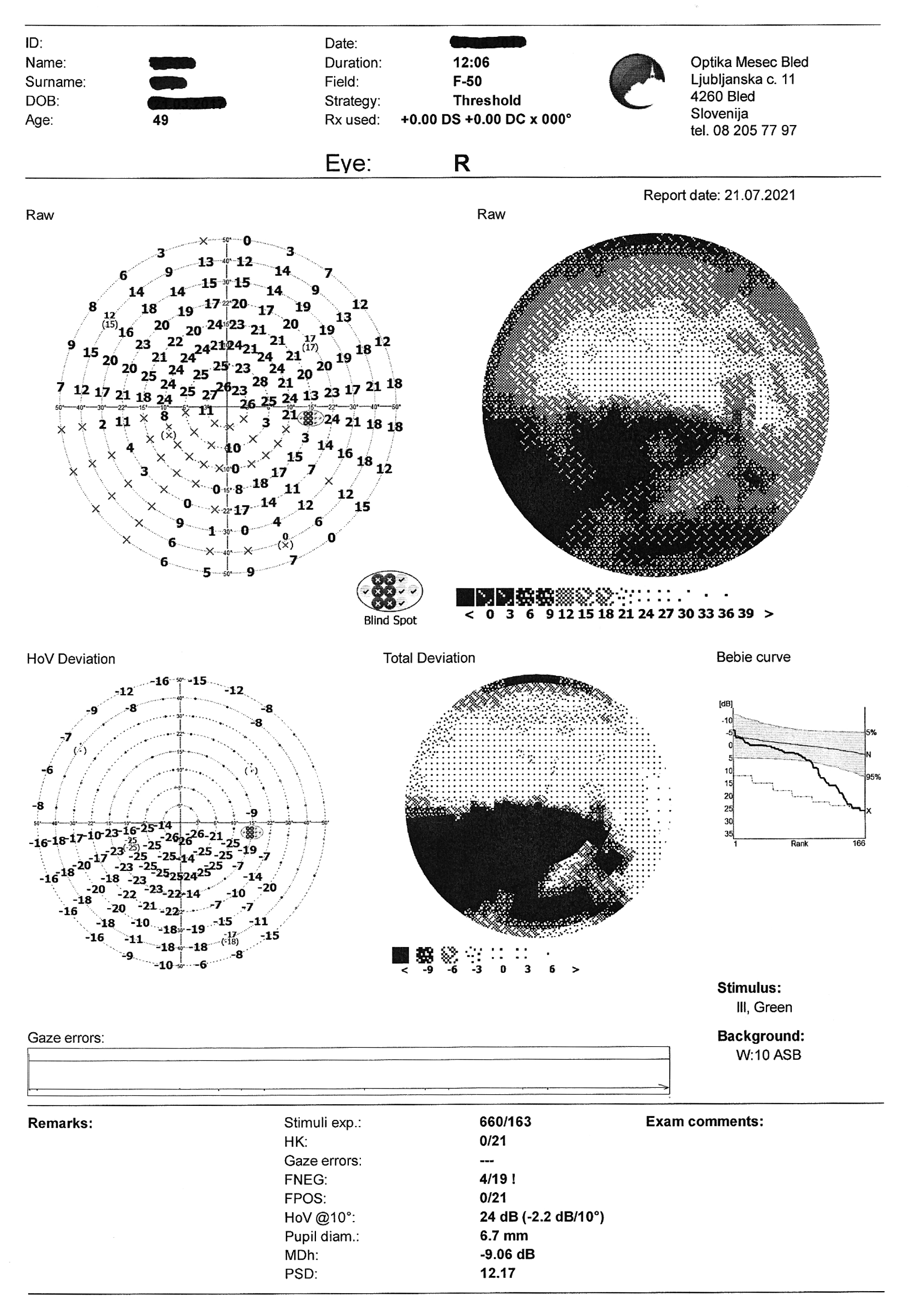
- Gesichtsfeldüberprüfung: OD partieller Ausfall im nasalen unteren Quadranten
- Spaltlampenuntersuchung: OU klare optische Medien; OD Optikusschwellung im oberen Abschnitt; OS unauffällig
Klinische Testverfahren
Die Rotsättigung in den einzelnen Quadranten wurde mit Hilfe der Smart Optometry App überprüft. Durch eine Angleichung ist am rechten Auge die Farbsättigung in den einzelnen Quadranten subjektiv und objektiv gleich und entspricht 60 % (Bild 1).
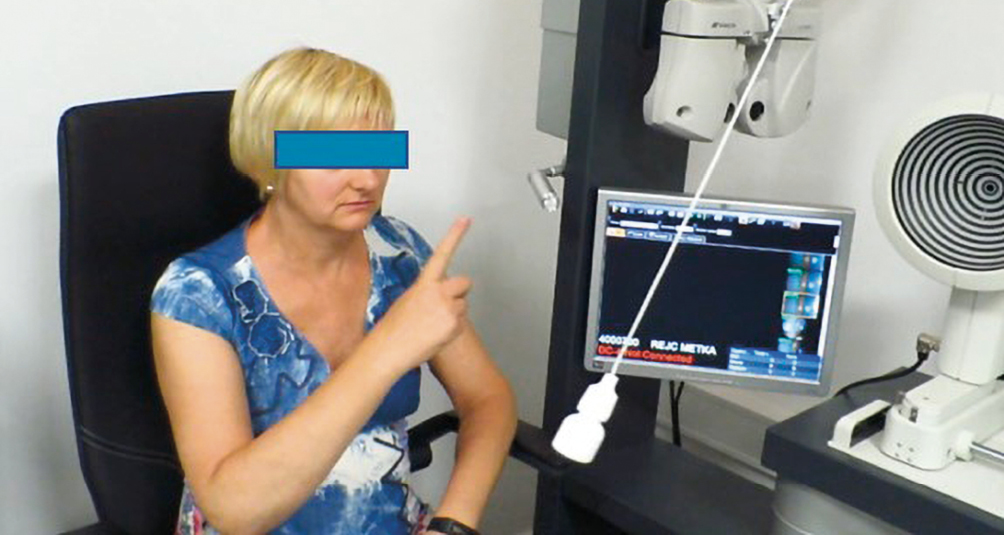
Die Infrarot-Pupillografie wurde mit der Spaltlampe mit Hilfe des BG-5-Meibographiesystems durchgeführt (Bild 2). Die Infrarotkamera bleibt auf ein Auge gerichtet, während beide Augen mehrmals abwechselnd belichtet werden. Die Untersuchung kann in einem völlig abgedunkelten Raum durchgeführt werden. Auf dem Bildschirm sind die direkten und indirekten Reaktionen der beleuchteten Pupille zu beobachten, von denen man eine afferente Störung ableiten kann.
Die Prüfung auf spontan auftretendes Pulfrich-Phänomen wurde mit einem weißen Pendel durchgeführt (Bild 3). Die Patientin nahm die Bewegung des horizontal schwingenden Pendels als kreisförmig wahr. Störungen in der Leitfähigkeit der Sehbahn führen dazu, dass das Bewegungsobjekt im Verhältnis zum anderen Auge disparat wahrgenommen wird. Dadurch entsteht der Eindruck eines stereoskopischen Bildes – das linear schwingende Pendel scheint sich in einer elliptischen Bahn zu bewegen und erscheint dem Betrachter näher, wenn die Bewegungsrichtung vom gesunden zum erkrankten Auge verläuft.

Die Gesichtsfelduntersuchung, die mit einem statischen Perimeter (Optopol PTS 920, F-50, Schnellschwellenwert) durchgeführt wurde, ergab einen partiellen Gesichtsfeldausfall im unteren nasalen Quadranten des rechten Auges. Im oberen Quadranten des rechten Auges sowie im oberen und nasalen Quadranten des linken Auges sind Artefakte sichtbar, die durch Augenbrauen und Nase verursacht wurden (Bild 4).
Im oberen Teil der Sehnervenscheibe des rechten Auges wurde ein sektorielles Ödem festgestellt. Die Sehnervenscheibe des linken Auges war unauffällig (Bild 5).
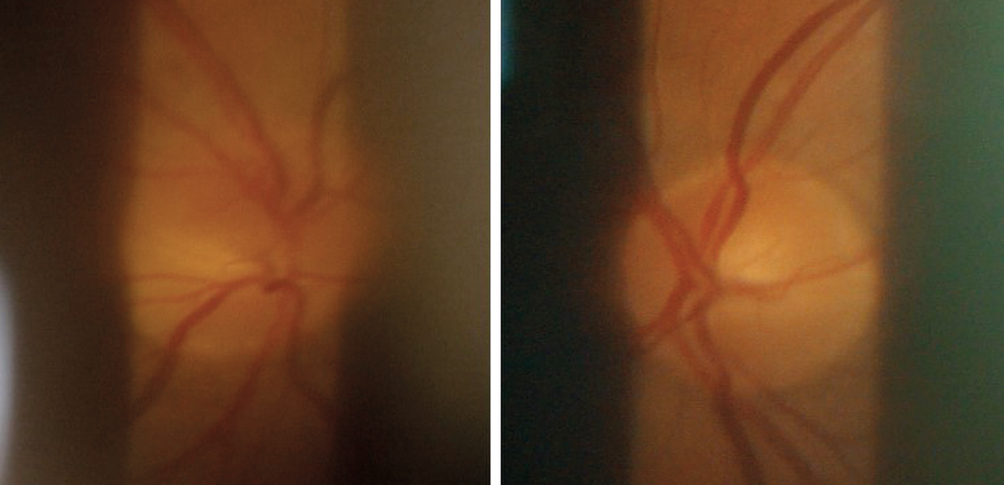
B. Verdachtsdiagnose
Die Untersuchungsergebnisse ließen eindeutig auf eine Stauung im Sehnervenkopf schließen. Die Verdachtsdiagnose lautete Optikusneuropathie von unbekannter Ursache. Die Patientin wurde sofort an einen Augenarzt überwiesen, der sie wiederum an die Augenklinik des Universitätskrankenhauses weiterverwies. Die endgültige Diagnose lautete: nicht arterielle anteriore ischämische Optikusneuropathie (NAAION) im rechten Auge. Der Auslösefaktor oder die damit assoziierte Erkrankung konnte nicht eruiert werden. Ein Jahr nach dieser Diagnosestellung wurde bei einer Ultraschalluntersuchung des Thorax ein offenes Foramen ovale am Herzen (PFO) festgestellt, das Mikroinfarkte im gesamten Gehirn verursachte.8 Laut des diagnosestellenden Klinikarztes bestand diese Krankheit vermutlich schon seit Jahren. Außer den Sehproblemen traten bei der Patientin jedoch keine erkennbaren Krankheitszeichen auf.
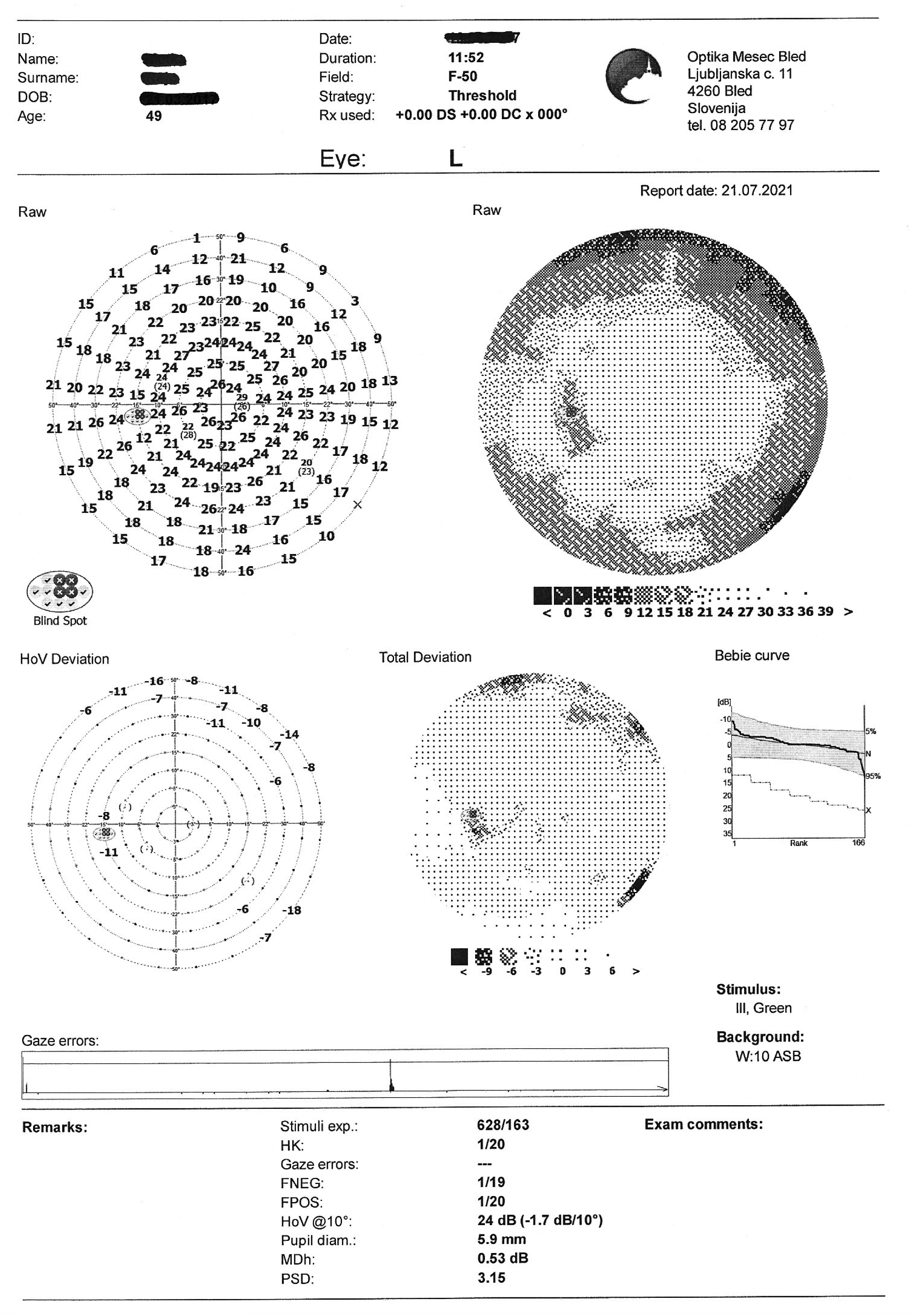
Ein Monat später kam die Patientin zur Verlaufskontrolle, bei der ihre Sehfunktionen erneut überprüft wurden. Parallel zur optometrischen Untersuchung erfolgte auch eine augenärztliche Kontrolle am Universitätsklinikum. Zu diesem Zeitpunkt hatte die Patientin das Gefühl, dass eine leichte Verschlechterung ihrer Sehstörungen erfolgt war. Die bestkorrigierte Sehschärfe des rechten Auges hatte sich auf 0,7 verschlechtert. Es wurde eine weitere Gesichtsfelduntersuchung durchgeführt, bei der ein Gesichtsfeldausfall in der unteren Hälfte des Gesichtsfelds festgestellt wurde (Bild 6).
Bei der Verlaufskontrolle wurde auch die Dauer der Oszillationsperiode der Pupille (PCT, pupil cycle time)9,10 gemessen. Wie vermutet, reagierte die Pupille des rechten Auges träge und erreichte nicht den normalen Wert von 1 s-1. Im linken Auge war der PCT-Wert normal.
Eineinhalb Jahre nach Beginn der nicht arteriellen anterioren ischämischen Optikusneuropathie waren die Sehfunktionen der Patientin stabil, das Nahsehen mit ihren Gleitsichtgläsern war jedoch mühsam geworden. Deshalb wurden neue Gleitsichtgläser mit Yoked-Prismen Basis unten (OU BD 3 cm/m) verordnet. Durch die Yoked-Prismen wird das Sichtfeld in den gesunden Netzhautbereich verschoben. Die Eingewöhnung an die neuen Gleitsichtgläser erfolgte schnell und sehr erfolgreich.
Diskussion
Die Patientin wies bei der Erstuntersuchung zwar relativ milde Symptome auf, der Zustand der nicht arteriellen ischämischen Optikusneuropathie war aber gravierend und hatte dazu geführt, dass in einem Auge eine Hälfte des Gesichtsfelds ausgefallen war. Da es sich bei dem betroffenen Auge um das dominante Auge handelt, konnte die Patientin ihre Aufgaben als Zahntechnikerin nicht mehr ausführen, sodass sie ein Jahr lang im Krankenstand war. Danach musste sie eine Arbeit finden, bei der sie weniger anspruchsvolle Sehaufgaben meistern muss.
Mit 48 Jahren war die Patientin relativ jung für eine AION-Diagnose, die normalerweise in einem späteren Lebensalter gestellt wird, infolge von Infarkten im laminaren oder retrolaminaren Teil des Sehnervenkopfes, der von den kurzen hinteren Ziliararterien versorgt wird. Anteriore ischämische Optikusneuropathien (AION) werden allgemein in arterielle11 (AAION) und nicht arterielle12,13 (NAAION) eingeteilt. AAION wird mit Riesenzellenarteriitis (GCA)/Arteriitis temporalis (TA)14 assoziiert, die lebensgefährlich sein kann. Kennzeichen einer AAION ist eine vaskuläre Infektion, die üblicherweise anhand einer erhöhten Erythrozytensedimentationsrate (ESR) und eines Anstiegs der C-reaktiven Proteinwerte (CRP) festgestellt wird.15 Bei Verdacht auf Riesenzellenarteriitis wird häufig eine Biopsie aus der Schläfenarterie durchgeführt, um die Diagnose zu sichern. NAAION tritt häufiger auf; gewöhnlich ist die Hälfte des Gesichtsfelds von einem altitudinalen Ausfall betroffen. Am häufigsten ist über einen Gesichstfelddefekt im unteren nasalen Bereich berichtet worden.16 Die Gesichtsfeldausfälle bleiben gewöhnlich für immer bestehen und verbessern sich nur selten im Laufe der Zeit; bislang gibt es in der Fachliteratur noch keine Berichte darüber, dass Gesichtsfeldausfälle vollständig rückgängig gemacht werden konnten.17 Anteriore ischämische Optikusneuropathien werden oft mit verschiedenen systemischen Krankheiten assoziiert, unter anderem mit arterieller Hypertonie, Diabetes mellitus, gastrointestinalen Karzinomen, ischämischen Herzkrankheiten, zerebrovaskulären Krankheiten und chronischen obstruktiven Lungenerkrankungen.18
Fazit
In dem hier beschriebenen Fallbeispiel erlitt eine Patientin einen Verlust der Sehfunktion infolge einer nicht arteriellen anterioren ischämischen Optikusneuropathie. Optometristen müssen sich bewusst sein, dass manche Arten von AION lebensgefährlich sein können, weshalb sie eine genaue Patientenanamnese erheben und mit den Untersuchungsmethoden vertraut sein müssen. Neben einigen einfachen Standarduntersuchungen kann auch eine Infrarot-Pupillographie in Verbindung mit einer Spaltlampe durchgeführt werden. Mit dieser hier zum ersten Mal beschriebenen Methode ist es möglich, einen relativen afferenten Pupillendefekt bei dunkler Iris zu erkennen. Dies kann auch eine nützliche Methode zur Diagnose von beidseitigem relativem afferentem Pupillendefekt sein. Zur Behandlung von altitudinalen Gesichtsfelddefekten können, ähnlich wie bei der Korrektur einer homonymen Hemianopsie, Gleitsichtgläser mit Yoke-Prismen verwendet werden.
Nutzungsrechte
Die Patientin hat einer Veröffentlichung ihrer Patientenfotos zugestimmt.
Interessenkonflikt
Der Autor war als Berater bei der Entwicklung der Smart Optometry App tätig und konzipierte das Design des interaktiven Rotentsättigungstests. Dem Autor entstehen jedoch durch diese Tätigkeiten keine finanziellen Vorteile.